TÓM TẮT
Mục tiêu: Nghiên cứu được tiến hành với mục tiêu xác định chi phí trực tiếp và chi phí gián tiếp liên quan tới quá trình điều trị bệnh thận mạn giai đoạn cuối sử dụng 2 phương pháp lọc máu phổ biến là lọc màng bụng và thận nhân tạo. Phương pháp nghiên cứu: Chi phí y tế trực tiếp được xác định dựa trên hồi cứu cơ sở dữ liệu bệnh nhân mắc bệnh thận mạn giai đoạn cuối được ghi nhận trong hệ thống dữ liệu của
Bảo hiểm xã hội Việt Nam từ 01/01/2017 đến 31/12/2019. Xác định chi phí ngoài y tế và chi phí gián tiếp bằng phỏng vấn bệnh nhân tại 2 bệnh viện có triển khai đồng thời cả 02 dịch vụ. Kết quả: Đối với bệnh nhân trong độ tuổi lao động, tổng hợp chi phí y tế, chi phí ngoài y tế và chi phí gián tiếp của bệnh nhân thận nhân tạo lên tới 218 triệu đồng/năm/bệnh nhân cao hơn các bệnh nhân lọc màng bụng khoảng 11 triệu đồng. Khi bệnh nhân không còn tạo ra thu nhập, chi phí gián tiếp sẽ giảm, lúc này chi phí của nhóm lọc màng bụng sẽ cao hơn khoảng 6 triệu đồng. Kết luận: Lọc màng bụng có thể mang lại nhiều lợi ích kinh tế trên góc độ vĩ mô, nếu phương pháp này được tăng cường sử dụng trên các đối tượng bệnh nhân phù hợp có thể giúp làm giảm gánh nặng về chi phí xã hội cho bệnh nhân và hệ thống y tế.
Từ khóa: Lọc màng bụng, thận nhân tạo.
SUMMARY
Objective: The study was conducted with the goal of determining the direct and indirect costs related to the treatment of end-stage chronic kidney disease using haemodialysis (HD) and peritoneal dialysis (PD). Methods: Direct medical costs were determined based on a database of patients with end-stage chronic kidney disease recorded in the data system of Vietnam Social Insurance from January 1st. 2017 to December 31, 2019. Non-medical costs and indirect costs were collected by interviewing patients at 2 hospitals that deply both services at the same time. Results: For patients of working age, the sum of medical costs, non-medical costs and indirect costs of hemodialysis patients up to 218 million VND/year/patient is higher than peritoneal dialysis patients about 11 million VND. When the patients no longer generated income, indirect costs will decrease, at this time the cost of the peritoneal dialysis group will be about 6 million VND higher than HD group. Conclusion: Peritoneal dialysis can bring many economic benefits from social perspective, if this method is improved in suitable patients, it can help reduce the burden of social costs for patients as well as the health system. Keywords: Haemodialysis, peritoneal dialysis. ĐẶT VẤN ĐỀ Bệnh thận mạn giai đoạn cuối (TMGĐC) là nguyên nhân hàng đầu gây ra bệnh tật và tử vong cho người bệnh trên toàn thế giới [1]. Liệu pháp thay thế thận gồm các phương pháp lọc máu và ghép thận, là giải pháp điều trị sống còn cho người mắc TMGĐC nhưng đều có chi phí rất cao [2]. Trên toàn cầu, số người phải sử dụng các biện pháp thay thế thận được dự báo sẽ lên tới 5,4 triệu người vào năm 2030 và mức gia tăng lớn nhất về số người thuộc về các quốc gia ở châu Á, tăng từ 968 ngàn người năm 2010 lên 2,16 triệu người vào năm 2030 [2]. Việc cung cấp liệu pháp thay thế thận cho bệnh nhân TMGĐC đã đặt ra gánh nặng tài chính lớn đối với hệ thống chăm sóc sức khỏe ở nhiều quốc gia. Người ta ước tính rằng hơn 1 nghìn tỷ đô la đã được chi cho bệnh TMGĐC trên toàn cầu.
Theo báo cáo của Hội Lọc máu Việt Nam, nước ta hiện có khoảng 30.000 người bệnh suy thận cần lọc máu. Hiện cả nước có hơn 430 đơn vị thận nhân tạo (TNT) và 30 đơn vị có triển khai kĩ thuật lọc màng bụng (LMB). Nhiều đề tài nghiên cứu về gánh nặng chi phí liên quan đến bệnh TMGĐC đã được tiến hành tại các bệnh viện. Tuy nhiên, chi phí mà người bệnh phải tự chi trả cũng chiếm một phần không nhỏ trong gánh nặng kinh tế liên quan đến bệnh. Vì vậy, nghiên cứu được tiến hành với mục tiêu xác định chi phí trực tiếp và chi phí gián tiếp liên quan tới quá trình điều trị bệnh thận mạn giai đoạn cuối sử dụng 2 phương pháp lọc máu phổ biến là lọc màng bụng và thận nhân tạo.
ĐỐI TƯỢNG, PHƯƠNG PHÁP NGHIÊN CỨU
Chi phí y tế trực tiếp được xác định bằng nghiên cứu thuần tập dựa trên hồi cứu cơ sở dữ liệu bệnh nhân mắc bệnh thận mạn giai đoạn cuối được ghi nhận trong hệ thống dữ liệu của Bảo hiểm xã hội Việt Nam từ 01/01/2017 đến 31/12/2019. Lựa chọn bệnh nhân dựa trên chẩn đoán chính, chẩn đoán bệnh mắc kèm và tất cả các bệnh nhân có sử dụng các liệu pháp điều trị thay thế thận. Bệnh nhân được xác định mắc thận mạn giai đoạn cuối nếu có ghi nhận mã bệnh và sử dụng biện pháp thay thế thận liên tục từ 3 tháng trở lên. Xác định chi phí ngoài y tế và chi phí gián tiếp bằng phỏng vấn bệnh nhân. Cơ cấu các thành phần chi phí gián tiếp bao gồm chi phí do nghỉ làm, chi phí mất đi do giảm năng suất lao động và chi phí của người chăm sóc. Bộ câu hỏi WLQ của tổ chức MAPI được nhóm nghiên cứu sử dụng để đánh giánăng suất lao động của bệnh nhân trên bốn khía cạnh: hiệu suất sử dụng thời gian, khả năng làm việc thể chất, khả năng lao động trí não và khả năng tổng hợp công việc. Tổng cộng 205 bệnh nhân thận mạn giai đoạn cuối tại Bệnh viện E và Bệnh viện Thống nhất – Thành phố Hồ Chí Minh đã được phỏng vấn để thu thập dữ liệu về chi phí ngoài y tế.
KẾT QUẢ NGHIÊN CỨU
Chi phí y tế trực tiếp
Tại 30 bệnh viện cótriển khai cả hai hoại hình thay thế thận,phương pháp thận nhân tạo có số bệnh nhân sử dụng chiếm đa số, với 20.118 bệnh nhân, số bệnh nhân đang thực hiện phương pháp lọc màng bụng chỉ đạt 2.994 bệnh nhân.Trong các bệnh mắc kèm, đặc biệt có đái tháo đường và viêm gan virus với tỉ lệ mắc ở nhóm thận nhân tạo cao hơn có ý nghĩa thống kê so với lọc màng bụng (p < 0,05). Bảng 1. Đặc điểm của các bệnh nhân thận giai đoạn cuối
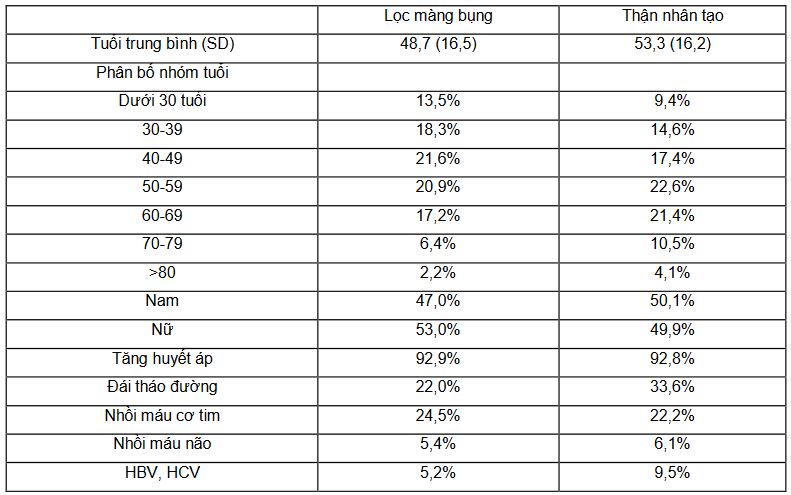
Bảng 1. Đặc điểm của các bệnh nhân thận giai đoạn cuối
So sánh chi phí điều trị của bệnh nhân thận nhân tạo và lọc màng bụng tại 30 bệnh viện khảo sát, kết quả cho thấy đối với bệnh nhân lọc màng bụng chi phí tập trung chủ yếu ở tiền thuốc trong đó trọng tâm là cho dịch lọc và thứ hai là chi phí dành cho các xét nghiệm. Còn đối với các bệnh nhân thận nhân tạo thì chi phí tập trung cho thủ thuật thận nhân tạo và thứ hai là chi phí cho tiền thuốc. Chi phí xét nghiệm của nhóm thận nhân tạo thì thấp hơn đáng kể so với nhóm bệnh nhân lọc màng bụng song tiền giường nội trú thì lớn hơn gần gấp đôi.
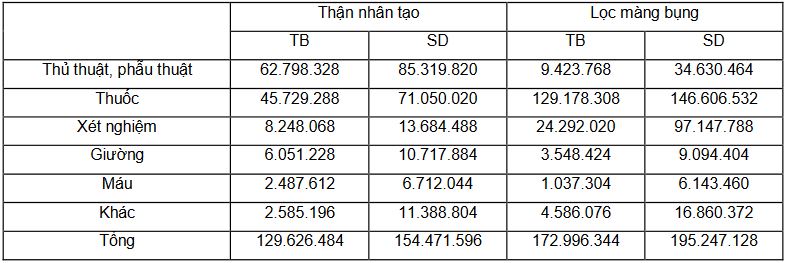
Bảng 2. Chi phí trung bình năm củabệnh nhân thận mạn (VNĐ)
Tính chi phí trung bình một năm của bệnh nhân thận mạn sử dụng TNThoặc LMB, kết quả cho thấy, chi phí trung bình của 1 bệnh nhân TNT là 129,6 triệu đồng. Còn chi phí y tế trực tiếp của LMB là 173 triệu đồng/tháng.
Chi phí trực tiếp ngoài y tế trung bình năm
Chi phí trực tiếp ngoài y tế của bệnh nhân thận mạn giai đoạn cuối được tính toán bao gồm: chi phí đi lại tới nơi khám chữa bệnh, các chi phí ăn uống có phát sinh trong quá trình đi khám bệnh, chi phí ở trọ trong trường hợp bệnh nhân cần phải thuê nơi nghỉ lại qua đêm và chi phí cho người chăm sóc cần phải trả phí. Bên cạnh các chi phí đã được xác định ở phần trên, khi xác định chi phí ngoài chi trả của BHYT trong một năm của bệnh nhân thận mạn giai đoạn cuối, nghiên cứu còn tính thêm tiền mua các thực phẩm bổ sung, thực phẩm chức năng và thuốc khác do bệnh nhân tự bỏ tiền mua. Trên các cơ cấu chi phí này, trung bình một năm một bệnh nhân sử dụng phương pháp Thận nhân tạo phải chi khoảng 32 triệu đồng, trong khi đó, bệnh nhân lọc màng bụng phải chi thêm trên 10 triệu đồng. Đối với bệnh nhân thận nhân tạo thì chi phí phát sinh lớn nhất thuộc về các đợt điều trị nội trú và tiền thuốc mua thêm, chi phí phát sinh trong quá trình ngoại trú chiếm tỷ lệ nhỏ hơn.
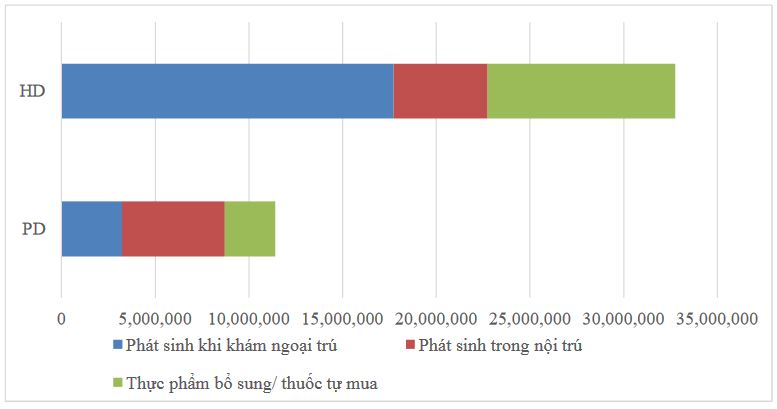
Hình 1. Chi phí trực tiếp ngoài y tế trung bình năm của bệnh nhân thận mạn GĐC
Chi phí gián tiếp của bệnh nhân thận mạn giai đoạn cuối
Chi phí gián tiếp do nghỉ việc phục vụ khám, chữa bệnh
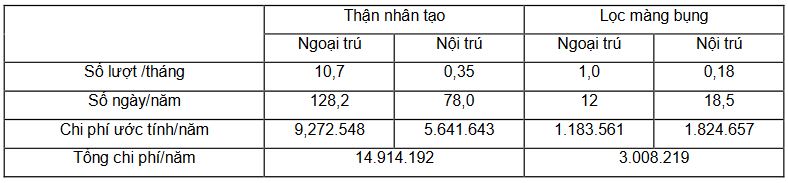
Bảng 3. Chi phí gián tiếp do nghỉ việc phục vụ khám, chữa bệnh
Trong quá trình điều trị bệnh thận mạn giai đoạn cuối, bệnh nhân cần phải đến bệnh viện để thăm khám ngoại trú hoặc nằm viện nội trú trong các đợt tái phát. Đối với các bệnh nhân vẫn trong độ tuổi lao động (dưới 60 tuổi với nam và dưới 55 tuổi với nữ) việc nghỉ làm để khám chữa bệnh này gây ra một hao phí về mặt xã hội, do mất đi các thời gian lao động để tạo ra giá trị vật chất. Bệnh nhân thận nhân tạo trung bình một năm sẽ mất tới trên 128 ngày cho các đợt khám chữa bệnh này, tương ứng với đó là chi phí lên tới 14,9 triệu đồng. Với bệnh nhân LMB, do thời gian số lần đi khám ngoại trú cũng như thời gian nằm viện nội trúđều thấp hơn nên chi phí gián tiếp do nghỉ việc chỉ là 3 triệu đồng.
Chi phí gián tiếp do giảm năng suất lao động
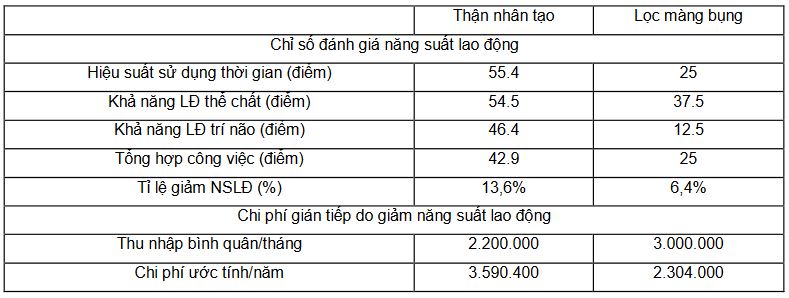
Bảng 4. Chi phí gián tiếp do giảm năng suất lao động
Một vấn đề quan trọng khác cần được đề cập, đó là tình trạng bệnh tật có thể làm giảm năng suất lao động của người bệnh. Đặc biệt với bệnh thận mạn giai đoạn cuối, người bệnh chịu ảnh hưởng rất lớn tới nhiều khía cạnh khác nhau. Đánh giá ảnh hưởng bệnh của bệnh tật tới các bệnh nhân thận mạn giai đoạn cuối, kết quả cho thấy đối tượng phải chạy thận nhân tạo chịu ảnh hưởng tới năng suất lao động lớn hơn rất nhiều so với bệnh nhân lọc màng bụng. Hầu hết các chỉ số đánh giá của nhóm này đều xấu hơn so với bệnh nhân lọc màng bụng. Và kết quả trung bình, bệnh nhân thận nhân tạo trong độ tuổi lao động có tỷ lệ giảm năng suất lao động là 13,6% trong khi tỷ lệ này ở nhóm lọc màng bụng chỉ là 6,4%. Điều này dẫn đến hao tổn chi phí gián tiếp do giảm năng suất lao động tương ứng là 3,6 triệu đồng ở nhóm thận nhân tạo và 2,3 triệu đồng với nhóm lọc màng bụng.
Chi phí gián tiếp của người chăm sóc
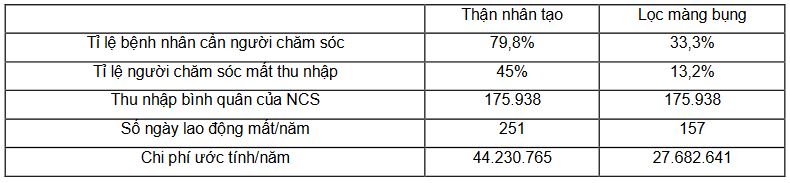
Bảng 5. Chi phí gián tiếp của người chăm sóc
Trong các chi phí mất đi liên quan tới bệnh tật phải kể đến là chi phí gián tiếp của người chăm sóc bệnh nhân. Khi bệnh nhân thận suy thận giai đoạn cuối cần đi khám hoặc điều trị bệnh có một tỷ lệ lớn bệnh nhân cần phải có người nhà chăm sóc đi kèm. Lúc này những người thân sẽ mất đi thu nhập của mình và đây là một phần chi phí đáng kể đến. Với bệnh nhân thận nhân tạo, có 79,8% cần có người chăm sóc đi cùng trong các đợt khám ngoại trú và điều trị nội trú; tỉ lệ này ở bệnh nhân lọc màng bụng là 33,3%. Và thời gian chăm sóc là gần 251 ngày ở nhóm bệnh nhân thận nhân tạo và 157 ngày ở nhóm bệnh nhân lọc màng bụng. Ứớc tính dựa trên thu nhập bình quân của người chăm sóc thì chi phí gián tiếp của nhóm thận nhân tạo là 44 triệu đồng và của nhóm lọc màng bụng là 27 triệu đồng.
Tổng gánh nặng kinh tế trung bình năm đối với bệnh thận mạn giai đoạn cuối
Tổng hợp lại kết quả nghiên cứu các chi phí liên quan tới điều trị bệnh thận mạn giai đoạn cuối sao thấy sử dụng phương pháp thận nhân tạo có thể giúp tiết kiệm chi phí y tế trực tiếp so với lọc màng bụng. Tuy nhiên, phương pháp này có gánh nặng về chi phí xã hội lớn hơn, đặc biệt với đối tượng bệnh nhân còn khả năng lao động và tạo ra của cải vật chất. Nhìn chung, chi phí xã hội trong 1 năm sử dụng lọc màng bụng tiết kiệm hơn thận nhân tạo đối với cả người bệnh trong và ngoài độ tuổi lao động, tuy nhiên với các bệnh nhân trẻ tuổi, chi phí này lớn hơn nhiều so với các bệnh nhân cao tuổi. Liệu chi phí này có xứng đáng với các lợi ích mà phương pháp mang lại hay không, cần đối chiếu thêm với các nghiên cứu chất lượng cuộc sống của bệnh nhân trên 2 nhóm tương ứng. Đối với bệnh nhân trong độ tuổi lao động, tổng hợp chi phí y tế, chi phí ngoài y tế và chi phí gián tiếp của bệnh nhân thận nhân tạo lên tới 218 triệu đồng/năm/bệnh nhân cao hơn các bệnh nhân lọc màng bụng khoảng 11 triệu đồng. Khi bệnh nhân không còn tạo ra thu nhập, chi phí gián tiếp của nhóm thận nhân tạo sẽ giảm mạnh, nên lúc này chi phí của nhóm LMB sẽ cao hơn TNT khoảng 6 triệu đồng. Lọc màng bụng có chi phí cao hơn chủ yếu do tiền dịch lọc, nhưng lại tiết kiệm một chi phí ngoài y tế đáng kể cho bệnh nhân, cũng như tạo điều kiện cho ngừoi bệnh có chất lượng cuộc sống cao hơn, giảm tải cho hệ thống y tế.
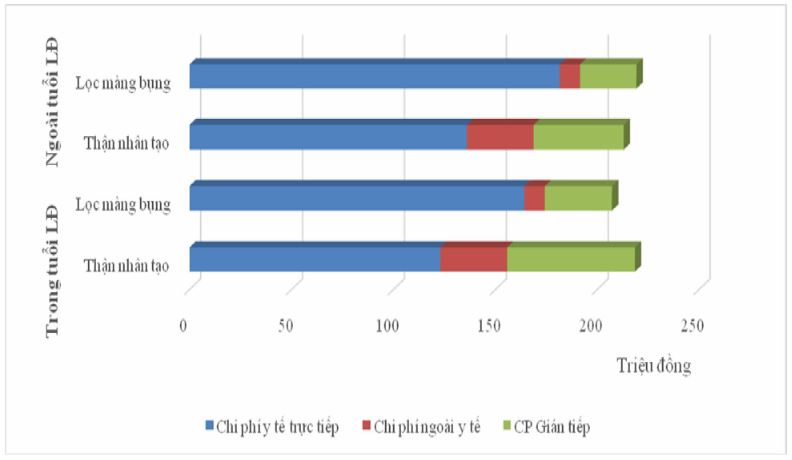
Hình 2. Tổng gánh nặng kinh tế đối với bệnh nhân thận mạn giai đoạn cuối tính trên 30 bệnh viện
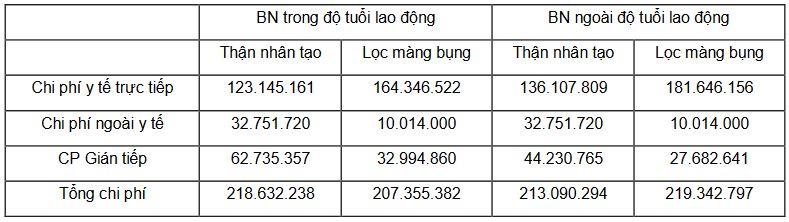
Bảng 6. Tổng chi phí của bệnh nhân thận mạn theo phương pháp điều trị
BÀN LUẬN
TNT được coi là hình thức lọc máu phổ biến nhất trong thực hành y tế và thường được áp dụng cho bệnh nhân TMGĐC từ đầu những năm 1960, LMB là hình thức trị liệu tương đối mới hơn, được giới thiệu vào cuối những năm 1970. Các nghiên cứu trong thực hành đã cho thấy LMB tương đương với TNT về tỷ lệ sống sót và chất lượng cuộc sống (CLCS) được chứng minh bằng dữ liệu về tỷ lệ sống và CLCS trong báo cáo hàng năm mới nhất của Hệ thống Dữ liệu Thận của Hoa Kỳ [4]. Nghiên cứu của chúng tôi đưa ra các kết quả khá tương đồng với các nghiên cứu khác trên thế giới đã được công bố. Nghiên cứu của Karopadi và công sự đã đưa ra so sánh chi phí tương đối của biện pháp LMN và TNT tại 46 quốc gia trên thế giới [5] và rút ra được một số điểm quan trọng. Thứ nhất, LMB là phương thức tiết kiệm được nhiều nguồn lực xã hội hơn so với TNT. Thứ hai, động lực lựa chọn phương thức điều trị TMGĐC chính là các chính sách chi trả và sự sẵn có của nguồn lực [6]. Trên thực tế, các cơ sở khám chưa bệnh thường nhận được khoản hoàn trả cao hơn khi quản lý bệnh nhân thận nhân tạoso với các bệnh nhân lọc màng bụng; do đó, họ cố gắng ghi danh nhiều bệnh nhân TNT hơn để phân bổ chi phí chung cho nhiều người hơn, để giảm chi phí tổng thể cho mỗi người và tăng doanh thu. Điều này khiến nhiều bệnh nhân hướng tới dùng TNT hơn và ít bệnh nhân LMB hơn. Việc không khuyến khích kê đơn LMB như vậy sẽ làm tăng tổng chi phí quản lý BTMGĐCtại mỗi quốc gia. Vòng luẩn quẩn này có thể được giải quyết bằng cách chi trả cho TNT và LMB với tỷ lệ như nhau, như trong Chương trình thanh toán gộp ở Hoa Kỳ đã thử nghiệm [7]. Hoặc như tại Thái Lan, để LMB được tăng cường sử dụng cho các bệnh nhân, việc chủ động sản xuất được dịch lọc trong nước, giảm chi phí của dịch lọc có thể rất hữu ích [8][5]. Các nghiên cứu trên thế giới đồng thuận rằng,phần lớn chi phí TNT phát sinh từ khoản thù lao của nhân viên y tế dành để hỗ trợ bệnh nhân, bao gồm bác sĩ, y tá và kỹ thuật viên, vì loại điều trị này thường được thực hiện tại bệnh viện. Thay vào đó, chi phí LMB chủ yếu bao gồm các vật tư tiêu hao y tế như túi lọc máu và máy tạo chu kỳ trong trường hợp thẩm phân phúc mạc tự động (APD) [9]. Tại Việt Nam, để thực hiện kĩ thuật TNT hay LMB, bản chất cơ sở y tế đều cần đầu tư cơ sở vật chất để phục vụ bệnh nhân đến khám và chữa bệnh. Các cơ sở như phòng ốc, giường bệnh, trang thiết bị hạ tầng cơ bản… đều cần đầu tư ban đầu để có thể tiến hành kĩ thuật. Đối với TNT, chi phí đầu tư này lớn hơn LMB rất nhiều. Vì thực tế, bệnh nhân TNT phải chạy thận liên tục từ 4-5h tại bệnh viện, 2-3 lần/tuần, nên các trung tâm chạy thận yêu cầu có diện tích lớn, giường bệnh nhiều, và các chi phí phát sinh lớn hơn so với LMB. Vì trong LMB, chỉ cần một phòng khám với trang bị cơ bản để tiếp đón, khám và tư vấn cho bệnh nhân tái khám 1 tháng/lần. Tuy nhiên các chi phí này rất khó để lượng giá đầy đủ. Vì việc xây dựng cơ sở hạ tầng ở mỗi bệnh viện rất khác nhau, chi phí của đơn vị thận lại nằm chung trong chi phí tổng thể, rất khó để tách biệt. Nên chúng tôi không thể phân tích được chi phí đầu tư cho cơ sở hạ tầng trong phạm vi nghiên cứu này. Vì vậy, dễ có thể thấy rằng, chi phí của TNT thực tế sẽ còn cao hơn nữa so với LMB. Ngoài ra, kết quả cho thấy chi phí xét nghiệm của nhóm bệnh nhân lọc màng bụng cao hơn so với các bệnh nhân thận nhân tạo. Nguyên nhân là do mỗi bệnh nhân chỉ khám lại mỗi tháng một lần nên thường được chỉ định làm đầy đủ các xét nghiệm tổng thể để đánh giá tình hình sức khỏe như: định lượng creatinin, cholesterol, bilirubin, siêu âm mạch máu ổ bụng… Đối với các bệnh nhân thận nhân tạo, do thường xuyên tới viện, các xét nghiệm thường qui được thực hiện ít hơn, các xét nghiệm tổng thể cũng chỉ thường thực hiện khi có dấu hiệu lâm sàng bất thường. Với các vật tư y tế, nhóm lọc màng bụng phải trả thêm chi phí cho bộ dây truyền dịch và các vật tư đi kèm các xét nghiệm.
KẾT LUẬN
Nghiên cứu chi phí toàn diện của bệnh nhân thận mạn giai đoạn cuối cho thấy chi phí y tế trực tiếp chiếm tỉ trọng lớn nhất trong gánh nặng kinh tế liên quan đến bệnh. Với người bệnh còn trong độ tuổi lao động, phương pháp LMB sẽ tiết kiệm chi phí hơn do giảm đi các tác động về khả năng lao động của bệnh nhân. Với các bệnh nhân không còn khả năng lao động, LMB cũng giúp giảm đáng kể gánh nặng kinh tế của người chăm sóc, song không còn vượt trội so với TNT như các đối tượng bệnh nhân trẻ.
TÀI LIỆU THAM KHẢO
1. Epidemiology, contributors to, and clinical trials of mortality risk in chronic kidney failure. Lancet, 2014. 383(9931): p. 1831-43. A. Ortiz, et al.
2. Worldwide access to treatment for end- stage kidney disease: a systematic review. Lancet, 2015. 385(9981): p. 1975-82. T. Liyanage, et al.
3. Early chronic kidney disease: diagnosis, management and models of care. Nat Rev Nephrol, 2015. 11(8): p. 491-502. O. J. Wouters, et al.
4. Annual Data Report: Atlas of Chronic Kidney Disease and End-Stage Renal Disease in the United States. 2012: Bethesda, MD National Institutes of Health, National Institute of Diabetes and Digestive and Kidney Diseases. United States Renal Data System.
5. The role of economies of scale in the cost of dialysis across the world: a macroeconomic perspective. Nephrol Dial Transplant, 2014. 29(4): p. 885-92. A. N. Karopadi, et al.
6. Reimbursement and economic factors influencing dialysis modality choice around the world. Nephrol Dial Transplant, 2008. 23(7): p. 2365-73. P. M. Just, et al.
7. Home dialysis in the new USA bundled payment plan: implications and impact. Perit Dial Int, 2011. 31(1): p. 12-6. T. A. Golper, et al.
8. Peritoneal dialysis in the far East–an astonishing situation in 2008. Perit Dial Int, 2009. 29 Suppl 2: p. S227-9. W. K. Lo.
9. Economic evaluations of dialysis treatment modalities. Health Policy, 2008. 86(2- 3): p. 163-80. P. M. Just, et al.

